ÍNDICE DE CONTENIDOS
- Introducción a la disfunción tibial posterior
- Anatomía y biomecánica del arco plantar y del TTP
- Presentación clínica de la disfunción tibial posterior
- Evaluación radiológica de la DTP: radiología,
ecografía y RM
- Manejo terapéutico
- Conclusiónes
1.
INTRODUCCIÓN A LA DISFUNCIÓN TIBIAL POSTERIOR
La DTP es un espectro patológico causado principalmente por lesión del TTP,
que conduce progresivamente a una sobrecarga secundaria de estructuras que de partes blandas y ósteo-articulares que intervienen en el mantenimiento del arco plantar y finalmente dan lugar a un pie plano adquirido (1) .
La DTP suele tener mayor repercusión funcional que clínica,
y suele diagnosticarse de forma tardía.
Su etiología puede ser degenerativa,
inflamatoria,
funcional o post-traumática.
La DTP afecta principalmente a mujeres de mediana edad,
y la causa principal suele ser degenerativa crónica.
También existe otro grupo de individuos más jóvenes,
que suelen ser atletas o afectos de artropatía inflamatoria.
Otras asociaciones conocidas son la obesidad,
la hipertensión arterial,
y la laxitud ligamentosa,
diabetes mellitus,
terapia con córticoides.
Clínicamente los pacientes se presentan con dolor e hinchazón en la cara medial del tobillo y mediopié en carga (1),
y progresivamente desarrollan alteraciones de la alineación ósea del antepié,
mediopié y retropié,
y disminución del arco plantar.
La evaluación radiológica inicial puede realizarse con radiología simple y ecografía.
La RM es la técnica de elección para su estudio porque permite evaluar estructuras de partes blandas a la vez que alteraciones óseas.
Los hallazgos radiológicos principales que justifican esta disfunción son cambios de tendinopatía y entesopatía,
variantes anatómicas,
y mala alineación ósea.
2.
ANATOMÍA Y BIOMECÁNICA DEL ARCO PLANTAR Y DEL TTP
Anatomía y biomecánica básica del arco plantar
La bóveda del pie humano es una importante adaptación a nuestra forma de caminar (2).
Es una cúpula parcial abierta por la parte interna,
compuesta por arcos longitudinales y transversales ,
de mayor altura en el lado interno (1).
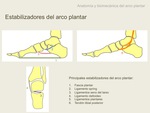
Las principales estabilizadores de la bóveda plantar son los siguientes (2):
-La fascia plantar,
el mayor estabilizador pasivo.
Forma la base de la bóveda,
dese la tuberosidad calcánea medial a la base de los dedos. Limita la elongación de la base,
y el colapso del ápex de la bóveda.
-El ligamento spring. Está formado por dos estructuras: el ligamento calcáneo-navicular súpero-medial y ligamento calcáneo-navicular inferior,
en nuestro trabajo hablaremos de ellas de forma conjunta.
Se extiende en forma de abanico desde el sustentaculum tali al hueso escafoides.
Limita la flexión plantar del astrágalo y estabiliza la articulación astrágalo-calcáneo-navicular.
El ligamento deltoideo a través de su fascículo tibio-calcáneo le da apoyo funcional (3).
-El ligamento talocalcáneo interóseo y ligamento cervical,
en el seno del tarso.
Mantienen la estabilidad entre el astrágalo y el calcáneo,
evitan la flexión y desviación medial del astrágalo,
y la rotación del calcáneo.
-El ligamento deltoideo.
Limitan la desviación medial de la cabeza astragalina.
-Los ligamentos plantares.
-El TTP es el mayor estabilizador dinámico (1),
con escasa función en carga.
Fig. 2 Fig. 3
Anatomía y función del tendón tibial posterior
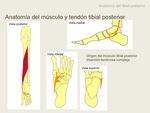
El músculo tibial posterior se origina en la cara interna del peroné,
en la membrana interósea y en superfície posterior de la tíbia,
en los dos tercios proximales de la pierna.
El tendón se forma en el tercio distal de la pierna,
y se sitúa en el aspecto póstero-medial de la tíbia,
para yacer más distalmente en una concavidad ósea,
el surco retromaleolar.
Se incurva a la altura del maleolo tibial,
bajo la sujeción del retináculo flexor,
que evita su arqueamiento.
El retináculo flexor alberga el túnel del tarso,
que contiene los tres tendones flexores del tobillo y el paquete vásculo-nervioso en el siguiente orden de medial a lateral: el TTP,
el tendón flexor largo de los dedos,
la arteria tibial,
las venas tibiales posteriores y el nervio tibial,
y finalmente el tendón flexor del hallux; es muy útil recordar la regla nemotécnica “Tom,
Dick And Harry”.
La inserción del tibial posterior es compleja,
pero la mayor parte de fibras se inserta en el hueso navicular,
en una prominencia de su aspecto medial,
el tubérculo navicular.
Existen otras prolongaciones tendinosas que se insertan prácticamente todos los huesos del tarso excepto el astrágalo: sustentaculum tali,
huesos cuneiformes,
y bases del segundo,
tercero y quarto metatarsianos.
(3,
4) Fig. 4
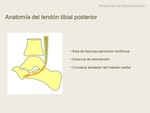
La vaina sinovial o mesotendón del TTP finaliza en la porción media del astrágalo,
a unos 10-20mm de la inserción en el navicular.
Es normal la presencia de líquido en la vaina,
de grosor menor de 2mm,
que no rodea circunferencialmente al tendón.
La presencia de líquido rodeando la porción distal del tendón,
donde no existe mesotendón,
se asocia a sinovitis metaplásica más que a tenosinovitis (1).
Igual que ocurre en el tendón de Aquiles,
existe un área de hipovascularización de unos 14mm de longitud,
entre el maleolo medial y el navicular.
Además,
hay una zona de estrés mecánico,
donde el tendón se incurva alrededor del maleolo medial (4). Por estas tres razones,
la ausencia de mesotendón,
la hipovascularización,
la curvatura alrededor del maleolo, la zona más común de lesión del tibial posterior es desde maleolo medial hasta la inserción en el tubérculo.
Fig. 5
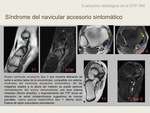
Podemos encontrar alteraciones congénitas en la inserción del TTP.
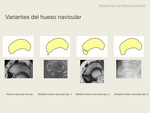
El hueso navicular accesorio es un hallazgo que se encuentra en un 4% de la población (5),
y se asocia a un mayor porcentaje de alteraciones en el tendón tibial posterior (6).
En el navicular accesorio se insertará la mayor parte del haz tendinoso.
La presencia de un hueso navicular accesorio o una prominencia del tubérculo navicular es un factor de riesgo para roturas tendinosas del tibial posterior.
Existen tres tipos de variantes anatómicas del tubérculo navicular (7) Se clasifican en tres tipos según su forma y relación con el hueso navicular.
Tipo 1: hueso sesamoideo de 2-3mm,
en el espesor del TTP,
conocido como “os tibiale externum”,
respresenta el 30% de los huesos naviculares accesorios.
Tipo 2: centro de osficicación secundario del hueso navicular,
conocido como “pre-hallux”,
que representa un 50-60% de las variantes.
Se visualitza encima del polo medial del centro de osificación del navicular entre 9-11 años de edad.
Radiológicamente,
el osículo tiene morfología triangular o en corazón,
mide aproximadamente 9 x 12mm,
y su base se situa 1-2mm póstero-medial respecto el hueso navicular.
Se conecta a la tuberosidad calcánea por un fibrocartílago o una capa de cartílago hialino. Puede ser sintomático y causar dolor en el aspecto medial del pie.
En ocasiones la radiografía puede ser insuficiente para su evaluación,
pero la RM puede aportar información.
Tipo 3: tuberosidad navicular prominente,
se considera una variante fusionada del tipo 2.
Ambos son un factor de riesgo para desarrollar lesiones en el TTP.
Fig. 6
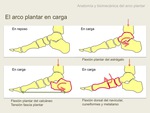
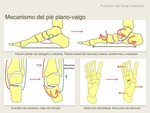
La función del músculo tibial posterior es la flexión plantar del tobillo e inversión del pie,
y elevación del arco longitudinal medial a través de sus múltiples inserciones (1,
8).
La inversión del pie tiene lugar durante la fase de postura del ciclo de la marcha (donde una parte del pie está en contacto con el suelo).
Esta inversión alinea en tendón Aquiles con el aspecto medial del pie.
La acción flexora del TTP fija el mediopié y retropié en una posición rígida durante la fase propulsiva,
permitiendo al pie actuar como una palanca rígida con el complejo gastrocnemio-sóleo actuando al nivel de las cabezas metatarsianas (9).
En la DTP,
la ausencia de rigidez del pie hace que la flexión ocasionada por el complejo gastrocnemio-sóleo se realice en el mediopié en vez de en la cabeza de los metatarsos.
Esto puede conllevar a colapso del mediopié,
abducción del antepié y valgo del retropié.
Estas deformidades se veran exacerbadas por la acción del peroneo breve y peroneo largo,
músculos antagonistas primario y secundario respectivamente del tibial posterior (4),
que conllevarán a una eversión del pie.
Fig. 7
La incompetencia de los estabilizadores del arco plantar puede estar causada por las siguientes causas,
que se asocian entre ellas:
1-Disfunción del TTP,
causa más frecuente de pie plano adquirido,
objetivo de nuestro estudio.
2-Artropatía. Afectación de articulaciones subastragalinas e intertarsianas (calcáneo-escafoidea y calcáneo-astragalina) de causa congénita (coalición tarsiana) o de causa adquirida (artropatía inflamatoria,
artritis infecciosa, artropatia neuropática,
traumática,
yatrogénica o artrodésica) (3).
3-Laxitud ligamentosa: congénita o adquirida,
principalmente afectación del ligamento calcáneoescafoideo y ligamento deltoideo.
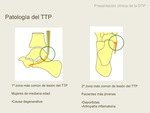
3- PRESENTACIÓN CLÍNICA DE LA DISFUNCIÓN TIBIAL POSTERIOR
La lesión del TTP constituye un continuo que se inicia con paratendonitis,
y puede evolucionar a tendinosis,
ruptura parcial o ruptura completa (4).
La zona de lesión más frecuente es perimaleolar ,
suele afectar a mujeres de edead media,
y su etiología es mecánico-degenerativa.
La segunda zona de lesión más frecuente es la porción distal del tendón o entesis,
que afecta a pacientes más jóvenes,
y suele ser de causa inflamatoria o traumática (deportistas).
Fig. 8
Hay estudios sugieren que un pie plano constitucional predispone a desarrollar una disfunción tibial posterior (1).
Clínicamente los pacientes presentan dolor e hinchazón en el maleolo medial y arco plantar,
con dificultad a la marcha,
de evolución insidiosa (causa degenerativa) o inicio súbito (traumática),
según la etiología.
Sin tratamiento adecuado este cuadro puede progresar a pie plano adquirido.
Existen tres estadíos clínicos de la disfunción tibial posterior comúnmente usados en la práctica clínica (2),
según la clasificación de Johnson and Strom (1989).
Estadío 1 Tendinopatía sin elongación tendinosa y sin deformidad.
Estadío 2 Elongación tendinosa con deformidad flexible en pie plano valgo.
Estadío 3 Elongación tendinosa con deformidad rígida en pie plano valgo.
Evaluación radiológica de la DTP: radiología,
ecografía y RM
4.
EVALUACIÓN RADIOLÓGICA DE LA DTP: RADIOLOGÍA,
ECOGRAFÍA Y RM
Radiología simple
Permite valorar la alineación ósea y los cambios óseos,
y aporta información complementaria a la información sobre las partes blandas aportada por la ecografia y la RM (1).
Las radiografías deben realizarse en las siguientes proyecciones en reposo y en carga:
-radiografía lateral del pie
-radiografía dorsoplantar del pie
-radiografía ánteroposterior del tobillo
Signos asociados a disfunción tibial posterior:
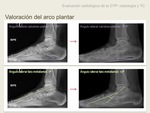
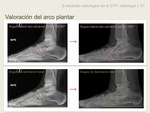
a) El aplananamiento del arco plantar es muy sugestivo de DTP.
Se valora en proyección lateral en carga con los siguientes ángulos.
- Ángulo lateral calcáneo-plantar: formado entre el eje de inclinación calcánea (línea que conecta el punto pósteroinferior del calcáneo y el punto anteroinferior del calcáneo cerca de la articulación calcáneocuboidea ) y el plano de soporte (línea que conecta el aspecto plantar de la tuberosidad calcánea y la cabeza del quinto metatarsiano) Varia entre 11 y 38º,
pero se considera bajo si es menor de 20º.
- Ángulo lateral talo-calcáneo plantar: nos indica si se mantiene la relación normal entre los ejes del astráglo y el calcáneo,
está formado por el ángulo entre el eje mayor del astráglo y el eje mayor del calcáneo,
y su valor normal oscila entre 25-50º.
- Ángulo talometatarsal lateral (ángulo de Meary’s): formado por el ángulo entre el eje mayor del astrágalo y el eje mayor del primer metatarsiano.
Su valor normal es 0º.
(2)
- Ángulo de declinación talar: mide la inclinación del astrágalo (talonavicular fault)es secundaria a la debilidad de las estructuras de soporte,
y consiste en la depresión del eje mayor del astrágalo por debajo del eje largo del navicular.
Está formado por el ángulo entre el eje mayor del astrágalo (eje largo del cuello y cabeza astragalina) y el plano de soporte; su valor normal oscila sobre los 21º +- 4º (1,
2).
Fig. 9 Fig. 10
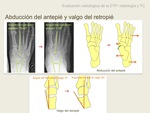
b) La desviación en valgo del retropié y abducción del antepié,
son secundarias a la falta de oposición de los tendones antagonistas peroneo corto y largo.
Desviación en valgo del retropié.Se valora con el ángulo del retropié en valgo ,
que se mide en la intersección entre línea paralela a la pared medial del calcáneo,
y la línea paralela al eje longitudinal de la tibia.
Se considera normal si es menor de 6º (10).
En nuestra experiencia,
éste ángulo es fácilmente reproducible en RM.
Abducción del antepié. Provoca un desplazamiento del navicular respecto la línea medial,
que resulta una falta de cobertura de la cabeza del astrágalo en plano axial.
Este hallazgo es anormal si más del 15% de la cabeza del astrágalo está descubierta.
Ángulo talocalcáneo anterior.
En los pacientes con alineación normal,
el eje del segundo metatarso divide en dos el ángulo entre el eje del astrágalo y el del calcáneo, cuyo valor oscila entre 15-35º.
Fig. 11
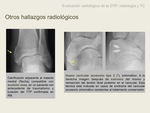
d) Signos de entesopatía crónica: irregularidad ósea y cambios hipertróficos en el tubérculo navicular.
c) Signos de tendinopatía crónica: prominencia ósea en el surco retromaleolar de la tíbia,
adyacente al tendón tibial posterior.
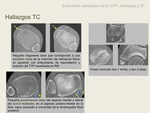
Es un signo de cronicidad que se puede visualitzar por TC y RM.
e) Alteraciones congénitas del hueso navicular,
que predisponen a patología del tibial posterior. Se consideran una variante anatómica y radiológica (7).
Fig. 12 Fig. 13
Ecografía
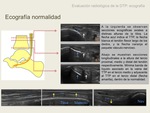
Es útil para valorar la integridad del tendón tibial posterior y otras estructuras de partes blandas que contribuyen a la estabilidad del arco plantar.
Gracias a su trayecto superficial,
el TTP se puede evaluar fácilmente con transductores lineales de alta resolución (1).
Las ventajas de la ecografía son el bajo coste y accesibilidad,
pero es una técnica operador dependiente. La evaluación ecográfica permite la visualitzación de las fibras,
la evaluación de la vascularización con Doppler color o energía,
y la exploración dinámica (1).
Las estructuras que podemos evaluar ecográficamente en la disfunción tibial posterior son: el tendón tibial posterior, el ligamento spring,
el seno del tarso,
y la fascia plantar.
Tendón tibial posterior
El papel principal de las pruebas de imagen es identificar los pacientes con tenosinovitis,
con un tendón normal,
sin tendinopatía asociada,
tributarios de medidas conservadoras,
como infiltración ecoguiada.
Si el tendón es estructuralmente anormal,
la tendencia es que hay que evitar infiltración intrasinovial para evitar rupturas tendinosas,
aunque es un tema controvertido (11).
Técnica. El TTP ecográficamente se examina con el paciente en decúbito supino,
flexión de la cadera,
y rotación interna,
para poder acceder fácilmente a la cara medial y superior del retropie (11).
Protocolo de examen. Se puede empezar examinando el tendón en el plano axial,
en el maleolo medial,
y se debe diferenciar del tendón flexor largo de los dedos que se sitúa adyacente.
El TTP tiene un grosor mayor que el tendón flexor de los dedos (aproximadamente el doble de volumen) y sigue un curso lineal hacia su inserción navicular (11).
Fig. 14
El TTP tiene un grosor aproximado de 6mm,
que puede variar según la edad.
Puede estar rodeado de una pequeña cantidad de líquido,
no superior a los 2mm. Tiene el mismo patrón ecográfico que otros tendones,
fibras ecogénicas paralelas.
Su porción previa a la inserción navicular es más difícil de evaluar,
por la divergencia de las fibras que causa anisotropia.
Es muy útil comparar el TP con el flexor de los dedos,
y con el TP contralateral.
Hay que tener en cuenta que en muchas ocasiones la patología del TP es bilateral.
Existen variantes raras,
como duplicación tendinosa o vaina tendinosa común del tendón tibial posterior y el flexor largo de los dedos.
Ecográficamente podemos detectar un hueso navicular accesorio,
tipo 1 o tipo 2,
y si existen cambios inflamatorios adyacentes,
pero es la RM la técnica indicada para valorar edema óseo y así diferenciar las lesiones sintomáticas de asintomáticas.
Fig. 15
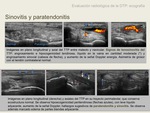
Hallazgos ecográficos de la tendinopatía TP (11):
-engrosamiento tendinoso,
con un mayor aumento del diámetro ánteroposterior respecto el transverso (12).
-ecostructura hipoecoica y heterogénea,
desdibujamiento del patrón fibrilar.
-focos de disrupción de la ecogenicidad fibrilar.
-hipervascularización en Doppler color de las partes blandas peritendinosas ,
conocido como peritendonitis (12).
-engrosamiento sinovial.
-líquido dentro de la vaina tendinosa.
-prominencia ósea en el aspecto póstero-medial de la tíbia,
signo indirecto de tendinopatia subyacente.
Fig. 16
Formas de tendinopatía:
-hipertrófica,
forma de presentación común (50-60%)
-atrófica,
pérdida de volumen tendinoso,
forma menos frecuente,
secundaria a elongación y separación de fibras
Distribución de la tendinopatía:
-focal: se aprecia en fases más tempranas,
y se detecta mejor en axial,
como un foco de hipoecogenicidad bien definido en el interior de un tendón sin otras alteraciones.
-difusa: más frecuente,
fases más tardías.
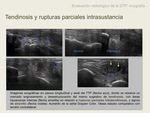
Tipos de rotura:
-parcial: foco hipoecoico o anecoico de morfología lineal en el seno del tendón,
de trayecto longitudinal conocido como rotura en “split” (1)
-completa: suele ocurrir en tendinopatías crónicas,
donde se han formado adherencias entre el tendón y la vaina sinovial,
y entre el tendón y el hueso,
que condicionan una fijación del tendón a pesar de una ruptura de grosor completo.
Esto evita que se de la característica retracción tendinosa que ayuda a diagnosticar las rupturas completas,
y dificulta el diagnóstico.
En la exploración dinámica en el surco retromaleolar podemos valorar si existe subluxación transitoria o luxación completa del tendón fuera del surco.
Fig. 17
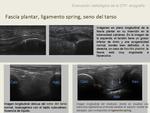
Ligamento spring
Se puede visualizar ecográficamente como una estructura en banda situada entre el sustentaculum tali del calcáneo y el hueso navicular,
profunda al tendón tibial posterior.
Su ausencia sugiere ruptura.
(1)
Seno del tarso
Se examina colocando el transductor ántero-inferior respecto el extremo del maleolo lateral,
y angulando hacia la articulación subastragalina anterior.
Evaluaremos la heterogenicidad de la grasa del seno del tarso,
que sugiere edema,
y la sensibilidad a la sonopalpación (1)
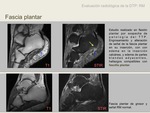
Fascia plantar
Se evalúa en decúbito prono,
desde su inserción en el aspecto inferior o plantar de la tuberosidad calcánea.
Se valora su grosor a nivel de la inserción,
patológico si es mayor de 4 mm; su ecogenicidad; si existen focos hipo-anecoicos en su interior; alteración de la ecogenicidad en la grasa adyacente; aumento de la señal Doppler color.
Fig. 18
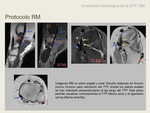
Resonancia magnética (RM)
Anatomía normal del TTP
La RM es la técnica de elección para el estudio de la DTP.
La gran ventaja de la RM para la evaluación de la DTT es que permite estudiar las partes blandas a la vez que las estructuras osteo-articulares.
Sus desventajas son básicamente el coste y el riesgo de artefactos de movimiento en pacientes no colaboradores.
Los planos más útiles para el estudio del tendón TP son axiales y sagitales del tobillo.
En algunos centros se realizan planos axiales oblicuos perpendiculares al eje mayor del TTP,
o bien realizan el estudio en flexión plantar forzada del pie para minimizar el ángulo mágico.
El estudio debe incluir dos secuencias en el plano axial,
una morfológica potenciada en T1 o DP,
y otra T2 con saturación grasa.
El plano axial nos permite estudiar el tendón y las partes blandas perimaleolares (4).
Para el plano sagital se puede usar una secuencia T1,
y o bien T2 con saturación grasa o secuencia STIR.
El plano sagital nos ilustra la porción distal del TTP y su curvatura maleolar (4).
Fig. 19 Fig. 20
En algunos centros se usa contraste intravenoso en pacientes seleccionados,
con hallazgos sutiles,
o bien pacientes con alta sospecha diagnóstica,
que no presentan alteraciones valorables en el estudio RM estándar.
Otras indicaciones del uso del contraste intravenoso son la sospecha de sinovitis,
infección o artritis inflamatoria (2).
En el plano axial,
el tendón TP tiene una morfología ovoidea,
y su calibre normal es aproximadamente el doble que el tendón flexor largo de los dedos o el tendón flexor del Hallux,
es discretamente menor que el tendón tibial anterior.
Su señal es uniformemente hipointensa en secuencias potenciadas en T1 y T2.
Puede existir fenómeno de ángulo mágico por la curvatura que realiza el tendón alrededor del maleolo medial.
También existe un artefacto de volumen parcial con ligamentos cercanos,
que contribuye a un aparente engrosamiento del tendón,
como ocurre distalmente con el ligamento spring (2).
En el plano sagital el tendón realiza una suave curva alrededor del maleolo medial,
para evitar la compresión focal.
Puede visualizarse una escasa cantidad de líquido en la vaina sinovial del tendón normal,
menor de 1-2mm y no circunferencial (13).
Como hemos explicado anteriorment,
no existe vaina sinovial el la porción más distal del tendón,
por lo que la presencia de fluido a este nivel es patológico,
y está relacionado con metaplasia sinovial (13).
Hallazgos patológicos RM
Tendón tibial posterior
Es importante valorar el diámetro axial del tendón,
que en ocasiones es el único signo patológico.
Fig. 21
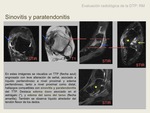
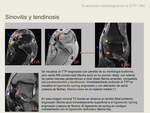
El estadío inicial de la disfunción tibial posterior es la paratendonitis o sinovitis,
que se refiere a la alteración de las partes blandas peritendinosas.
La paratendonitis se manifiesta como aumento de senyal T2 menor que el líquido alrededor de la porción distal del TTP,
donde no existe sinovial. El término sinovitis se debe usar para describir este hallazgo cuando el aumento de senyal T2 peritendinoso se sitúa a nivel más proximal,
y suele asociarse a una clínica más aguda.
En este estadío el tendón puede conservar señal normal (4).
Fig. 22
El siguiente estadío es la tendinosis,
que es la degeneración del tendón,
y es un hallazgo frecuente histológicamente,
pero poco frecuente en RM.
El tendón está engrosado,
y puede tener una señal RM normal o alterada según el grado de degeneración.
(2) Puede asociarse a una cantidad significativa de líquido peritendinoso (14).
Fig. 23
Existe un estadío de transición que se caracteriza por roturas microscópicas,
que eventualmente dan lugar a roturas macroscópicas (4).
La RM permite evaluar las roturas parciales y las completas.
Asocian cantidad significativa de líquido peritendinoso.
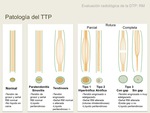
Las roturas se clasifican en tres tipos por RM (1); ésta clasificación se correlaciona con los hallazgos quirúrgicos:
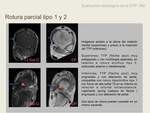
Rotura Parcial
- Tipo1.
Hipertrófica. Engrosamiento fusiforme,
pérdida de la forma ovalada,
focos de aumento de la senyal RM intratendinosos en T1/DP y T2 que reflejan roturas longitudinales o en “split”.
Estas roturas parciales intratendinosas cicatrizan dando lugar a un tendón engrosado. Fig. 24
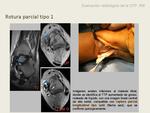
- Tipo 2 Atrófica. Elongación y adelgazamiento tendinoso,
y alteración de señal RM
Fig. 25
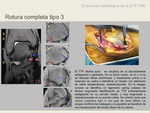
Rotura completa.
Tipo 3. Disrupción completa, la visualización de un defecto tendinoso o gap de grosor completo es infrecuente,
debido a presencia de adhesiones entre tendón,
sinovial y hueso,
que evitan la típica retracción y dificultan el diagnóstico.
Fig. 26
En nuestra experiencia y en correlación con la literatura,
existe un patrón de rotura mixto,
donde áreas hipertróficas y atróficas coexisten.
Las rupturas intersticiales provocan engrosamiento bulboso proximal,
y debido a la retracción,
tendón atrófico adelgazado distalmente.
Generalmente,
en la cirugía,
la disrupción tendinosa suele ser más evidente que en la RM,
que tiende a infradiagnosticar las rupturas.
Según algunos autores la ecografía detecta las rupturas parciales con más frecuencia (2). Además,
es interesante tener en cuenta que puede existir un solapamiento entre los signos RM de la sinovitis/paratendonitis y la tendinosis,
y entre la tendinosis severa y la ruptura parcial,
lo que dificulta su diagnóstico diferencial (6).
En nuestra opinión en ocasiones es difícil clasificar la patología,
y es más importante describir bien los hallazgos y dar opciones diagnósticas,
para que el cirujano ortopeda pueda correlacionar clínicamente y decidir la mejor opción terapéutica.
Fig. 27
Otras alteraciones tendinosas:
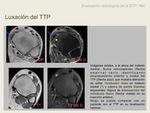
Rectificación de la curvatura del tendón alrededor del maleolo,
visualizado en el plano sagital medial.
Se asocian a hueso navicular accesorio y prominencia del hueso navicular.
Aunque rara,
es la segunda luxación tendinosa más frecuente en el tobillo después de la luxación de tendones peroneos.
Afecta típicamente a pacientes jóvenes,
y su etiología puede ser un traumatismo de alta energía o microtraumatismos repetidos (15).
El mecanismo de lesión más probable es la dorsiflexión forzada del pie combinado con supinación del retropié y rotación exerna de la pierna,
que condiciona una rotura o avulsión del retináculo flexor del maleolo medial,
que permite la luxación del tendón del surco retromaleolar.
Un surco retromaleolar poco profundo puede ser un factor que contribuya a este proceso (15).
Radiológicamente puede detectarse una avulsión ósea en la inserción del retináculo flexor en el maleolo medial.
En RM se puede detectar la avulsión o rotura del retináculo flexor,
y se visualiza un desplazamiento anterior y medial del tendón,
que se situa medial a la tíbia en vez de posterior,
como es habitual.
Fig. 28
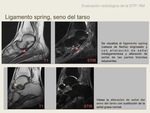
Ligamento spring
Se visualiza como una banda hipointensa delimitada por cuatro estructuras en el pano axial:
-lateralmente,
el tendón tibial posterior
-medialmente,
el aspecto medial del hueso navicular
-anteriormente,
el aspecto posterior del hueso navicular
-posteriormente,
sustentaculum tali
Puede estar rodeado de grasa pero puede contactar con el hueso o tendón adyacente.
Puede ser difícil de visualizar en RM si su alineación no se corresponde con el plano axial. Los hallazgos RM patológicos son: discontinuidad,
alteración de señal y edema de partes blandas adyacentes (1).
Fig. 29 Fig. 20
Seno del tarso
El hallazgo clave en el síndrome del tarso es el reemplazamiento de la grasa del seno del tarso que rodea los ligamentos lesionados.
El tejido anormal normalmente muestra baja intensidad de señal T1 y alta intensidad de señal T2,
aunque si existen cambios fibróticos,
puede ser de baja señal en T1 y T2.
(1,9)
Fascia plantar
Su apariencia normal es como una estructura homogéneamente
hipointensa,
de grosor uniforme o que va disminuyendo a lo largo de su trayecto (9).
La fascitis plantar se visualiza como un engrosamiento y alteración de señal RM de la fascia y de los tejidos blandos adyacentes.
Fig. 30
Signos RM secundarios asociados a DTP
Incluyen las alteraciones óseas y articulares secundarias a la alteración biomecánica que provoca la DTP.
Algunas son equivalentes a las estudiadas en el apartado de Radiología,
y aunquela RM no se realiza en carga,
puede detectar de forma indirecta alteraciones mecánicas.
La mayoría de esos signos secundarios no son patognomónicos,
y se pueden visualizar en otras causas de pie plano y desalineación,
pero su presencia nos apoya el diagnóstico de DTP.
Clínicamente se hace una distinción entre deformidad reductible y no reductible,
en RM se asume que las formas no reductible tienden a asociar cambios degenerativos más marcados.
(5,
6)
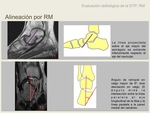
Alteraciones de la alineación o articulares:
-Ausencia de cobertura del astrágalo: se visualiza en plano axial en la porción superior de la articulación astrágalo-navicular.
cobertura de menos del 85% de la superfície articular de la cabeza del astrágalo por parte del navicular.
Es secundario a la acción antagonista del tendón peroneo corto,
que desliza lateralmente mediopié y antepié,
y provoca una subluxación del navicular respecto el astrágalo.
Fig. 11
-Inclinación del astrágalo: se visualiza en plano sagital,
con la base del primer meta visible.
Es secundaria a la excesiva flexión plantar del astrágalo.
Consiste en la depresión del eje mayor del astrágalo por debajo del eje largo del navicular.
Se traza una línea en el eje mayor del astrágalo,
que debe dividir el navicular en dos partes iguales,
superior e inferior.
Si es patológico,
la línia no intersecta la porción media del navicular sino que se extiende inferiormente.
-Retropié en valgo: se mide en el plano coronal a la altura de la articulación subastragalina posterior.
El ángulo del retropié en valgo se mide en la intersección entre la línea paralela a la pared medial del calcáneo y la línea paralela al eje mayor de la tíbia.
Normalmente varia de 0 a 6º.
Cuando progresa el valgo,
primero existe un contacto anormal entre el aspecto lateral del astrágalo y el calcáneo,
que produce impingement calcáneo-astragalino (10),
con edema óseo y esclerosis. Posteriormente se produce un contacto anómalo entre el calcáneo y el peroné que da lugar a un impingement subperoneo (10).
Fig. 31
-Prominencia tibial: plano axial a la altura de la metáfisis tibial.
Prominencia del aspecto medial y proximal del surco para el tibial posterior,
con aumento de la concavidad.
Fig. 32
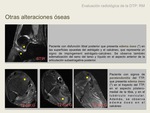
Alteraciones óseas:
-Hueso navicular accesorio y prominencia del tubérculo navicular.
Se visualiza mejor en planos sagital y axial a la altura del navicular respectivamente.
Las dos condicionan una inserción más proximal del tendón,
reduciendo la curvatura alrededor del maleolo,
que conlleva a una mayor fricción focal del tendón con el maleolo medial,
y por tanto,
a un aumento del desgaste y de las roturas.
Fig. 32
-Edema óseo.
Focos de edema óseo,
en el hueso subcortical en el trayecto del TTP,
típicamente en la tíbia,
y con menos frecuencia en el astrágalo y el navicular.
El edema óseo suele ser síntomatico.
Fig. 33
5- MANEJO TERAPÉUTICO DE LA DTP (9,
6)
Su tratamiento se basa en medidas conservadoras o tratamiento quirúrgico.
Las opciones terapéuticas dependen de la presencia y severidad de las deformidades,
y en caso de rotura del TTP, hay que tener en cuenta el lugar y extensión de la rotura.
La RM juega un papel imprescindible en el diagnóstico pero también en la planificación del tratamiento y la técnica quirúrgica adecuados,
y permite predecir la respuesta al tratamiento.
Las medidas conservadoras tradicionales son: reposo,
AINEs,
y órtesis en determinados pacientes.
Las indicaciones del tratamiento conservador son: tratamiento inicial de tenosinovitis,
lesiones leves del tendón tibial posterior,
o como tratamiento paliativo de los síntomas en rupturas completas tendinosas y/o deformidades severas en pacientes con factores de riesgo que desaconsejan medidas agresivas,
como edad avanzada,
comorbilidad,
bajo nivel de actividad física.
El tratamiento quirúrgico está indicado en: ruptura del TTP,
deformidad progresiva,
o tenosinovitis persistente (sin respuesta a medidas conservadoras después de 3-4 meses) en paciente activo.
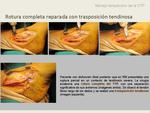
La técnica quirúrgica dependerá del grado de deformidad; en general se repara el tendón lesionado y las alteraciones mecánicas que se hayan desarrollado.
Existen tres técnicas comúnmente usadas: sutura primaria tendinosa (por ejemplo,
en un paciente con rotura longitudinal del TTP),
transferencia tendinosa (generalmente flexor largo de los dedos,
en caso de rotura completa del TTP),
y osteotomías o artrodesis.
Asimismo,
se recomienda una evaluación pre-quirúrgica del ligamento spring,
el seno del tarso y la fascia plantar,
que puede ayudar a planificar el tratamiento.
La sutura tendinosa primaria y la trasferencia tendinosa son factibles sólo en pies con un adecuado rango de movimiento subtalar y mediotarsal.
En estos casos,
si la rotura es parcial,
o es completa pero con una distancia corta entre los extremos tendinosos,
se puede realizar sutura primaria,
pero si la disancia es larga,
el gap puede ser reparado con una transferencia de otro tendón.
Fig. 34
Las indicaciones de osteotomías o artrodesis son en pacientes con deformidad severa,
con elongación de estructuras de soporte del arco plantar y cambios degenerativos articulares significativos.
Se trata de una artrodesis triple de las articulaciones talonavicular,
talocalcánea y calcáneocuboidea.
En caso de luxación del TTP,
el tratamiento conservador con yeso e inmobilización suele tener poco éxito.
El tratamiento de elección es la cirugía,
con el objetivo de recolocar el tendón en su posición anatómica normal y volver a crear un retináculo flexor competente.